• Enfermedades psiquiátricas: depresión, anorexia nervosa.
• Descompresión gástrica.
Sus riesgos:
• Perforación.
• Instalación en ubicación errónea: endocraneal, intratraqueal, intrabdominal.
Sonda nasoenteral (SNE)
De los pacientes hospitalizados un 30% presenta algún grado de desnutrición, por lo tanto, el soporte nutricional constituye un pilar en el tratamiento de la mayoría de las enfermedades.
La instalación por vía oral (post-pilórico), considera los siguientes métodos:
• Método “arrastre y tire” ( drag and pull ): se instala la SNE a nivel gástrico con sutura fijada en la punta. Se realiza endoscopía vía oral y se toma la sutura fijada a la SNE con pinza de fórceps. Se avanza la sonda lo más distal posible hacia intestino delgado. Se retira cuidadosamente el endoscopio para no retirar la SNE. Éxito hasta 93%. El principal problema es la movilización de la sonda debido a fricción del endoscopio.
• Método “sobre el alambre guía” ( over the guidewire ): se introduce endoscopio hasta intestino delgado. Por canal de trabajo de inserta una guía de alambre. Se retira endoscopio, dejando guía in situ. Traspaso de guía: salida oral a nasal a través de catéter nasofaríngeo. Se introduce SNE por guía.
• Método “empuje” ( push technique ): SNE se pone “más rígida” al introducir por su lumen una o dos guías, sin sobresalir del extremo distal del tubo. (0,052-0,035 pulgadas). Se introduce por vía nasal SNE hasta estómago. Se realiza endoscopía (vía oral). Con fórceps se empuja SNE hasta intestino delgado. Se retira endoscopio. Se retira Guía. Éxito 97,6% (41/42 pacientes). Tiempo promedio: 11,6 min.
• Método “a través del endoscopio” ( through the scope ): se realiza EDA hasta intestino delgado. Por canal de trabajo se introduce SNE lubricada de pequeño diámetro (8-10 French). Se retira endoscopio. Se corta el largo deseado de SNE. Traspaso SNE oral a nasal. 90% éxito, tiempo promedio: 19 min. Complicación durante procedimiento: aspiración (1,5%).
Ligadura de várices esofágicas
Las várices esofágicas son colaterales portosistémicas, es decir, canales vasculares que conectan la circulación venosa portal y la circulación venosa sistémica. Se forman preferentemente en la submucosa del esófago inferior, como consecuencia de la hipertensión portal. La ruptura y el sangrado de las várices esofágicas constituyen una complicación importante de la hipertensión portal y entrañan una alta mortalidad. El sangrado varicoso es responsable del 10 al 30% de todos los casos de sangrado digestivo alto.
Si bien las várices en general se forman en los centímetros distales del esófago y menos a menudo en el fondo gástrico, también se pueden formar en cualquier localización a lo largo del tubo digestivo.
Los predictores endoscópicos de sangrado incluyen el tamaño de las várices y la presencia de marcas rojas como latigazos que corresponden a áreas de adelgazamiento de la pared de la várice a causa de un aumento de la tensión parietal. La interrupción abrupta de los beta-bloqueantes podría ser también considerada como un factor de riesgo luego de un sangrado importante.
El diagnóstico diferencial incluye todas las etiologías del sangrado gastrointestinal alto, por consiguiente, el diagnóstico requiere una endoscopía digestiva alta.
Se distinguen tres situaciones clínicas diferentes:
• Tratamiento de la hemorragia varicosa aguda.
• Prevención de un primer sangrado varicoso (profilaxis primaria).
• Prevención de la repetición del sangrado tras un episodio de sangrado inicial (profilaxis secundaria).
La escleroterapia endoscópica y la ligadura varicosa son medidas efectivas para detener el sangrado en hasta 90% de los pacientes. La ligadura endoscópica con banda es tan efectiva como la escleroterapia, pero tiende a tener menos efectos colaterales. Sin embargo, cuando hay un sangrado activo grave, la ligadura con banda por vía endoscópica puede ser más difícil de aplicar que la escleroterapia.
En cuanto a la prevención de la repetición del sangrado, la erradicación endoscópica de las várices es altamente efectiva en reducir el riesgo de sangrado recurrente, disminuyendo la incidencia anual desde aproximadamente 80% a 20-30%.
Como se mencionó, la ligadura con banda de las várices tiene una mejor relación eficacia/efectos colaterales que la escleroterapia y es el tratamiento endoscópico de elección para la erradicación de las várices esofágicas. La erradicación endoscópica de las várices esofágicas requiere varias sesiones (habitualmente alrededor de tres). Las várices pueden recurrir (aparentemente una tasa más alta después de la ligadura por banda que después de la escleroterapia), y por lo tanto, los controles endoscópicos regulares son imprescindibles para detectar y posibilitar la erradicación de várices recurrentes antes de que vuelvan a sangrar.
Si bien parece lógico combinar las estrategias farmacológicas y endoscópicas para la profilaxis secundaria del sangrado, esta combinación sigue siendo controvertida por lo menos hasta que las várices hayan sido erradicadas por completo por endoscopía.
Biopsias endoscópicas
Procedimiento en el que se remueve tejido de un organismo vivo para examen microscópico y así establecer un diagnóstico, a través de los canales de trabajo del endoscopio. En la biopsia excisionalse extirpa la lesión completa en un solo tiempo. Esta biopsia incluye habitualmente tejido normal adyacente para tener un margen de seguridad. Es ideal para lesiones pequeñas. En la biopsia incisional, se extirpa parte de la lesión, exclusivamente con un propósito diagnóstico. Se recomienda en lesiones de gran tamaño, en las que será necesario programar ulteriormente una intervención quirúrgica de gran envergadura.
Figura 7-5
Protocolo de toma de biopsias gástricas.
Respecto a las biopsias para esófago de Barrett, se definen cuatro cuadrantes cada 2 cm, cuatro cuadrantes cada 1 cm en paciente con displasia conocida o sospechada, y biopsia específica a áreas irregulares (por frasco separado).
En la esofagitis eosinofílica, se indican múltiples biopsias del esófago proximal y distal. Además, biopsiar estómago y duodeno (diagnóstico diferencial: gastroenteritis eosinofílica, enfermedad de Crohn).
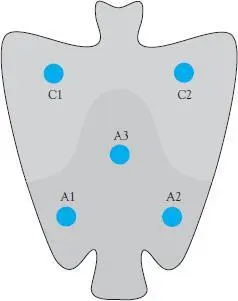
Respecto a la gastritis atrófica, el protocolo Houston-Updated Sydney System considera al menos cinco biopsias: (2) curvatura mayor y menor distal al antro (A1-A2), (1) curvatura menor a nivel del ángulo (A3) y (3) de la pared anterior y posterior del cuerpo proximal (C1-C2), Figura 7-5.
En cuanto al grupo de enfermedades inflamatorias intestinales (EII), la vigilancia endoscópica de DALM (masa o lesión asociada a displasia) / CCR (cáncer colorrectal), sugiere un inicio desde 8-10 años del diagnóstico. El seguimiento se realiza cada 1-2 años.
Para la pancolitis: cuatro cuadrantes, cada 10 cm, ciego a recto, mínimo 32 muestras.
Enteroscopía de doble balón
Consiste en la introducción, por vía oral o anal, de un endoscopio más largo y delgado que los tubos normales, junto a un sobretubo, ambos con un sistema de balones inflables, que posibilitan ir enhebrando el intestino para alcanzar su extensión y permitir así la observación y tratamiento de esta sección del tubo digestivo.
Se estima que es uno de los métodos más completos de exploración del intestino delgado, al permitir la observación de tramos que hasta ahora eran inaccesibles. Es de gran utilidad en el estudio de pacientes con lesiones intestinales, como sospecha de enfermedad de Crohn, poliposis y tumores; alteraciones radiológicas en el intestino delgado, o que presenten hemorragias digestivas de origen indeterminado.
Читать дальше













