Este efecto decidualizador del endometrio con atrofia de las glándulas lleva a que disminuya el flujo menstrual en 90% de las usuarias al año de inserción y también de la dismenorrea. La amenorrea se produce en 50% de los pacientes en ese mismo período y 70% de las pacientes presentan oligomenorrea.
Mirena es hoy una alternativa en el tratamiento del sangrado uterino anormal, con efectos comparable a la ablación endome-trial. Los niveles séricos serían la mitad de los que producen los implantes del mismo fármaco, por lo cual el desarrollo folicular y la ovulación está bloqueada de forma parcial.
Sus mayores ventajas son su alta eficacia anticonceptiva, reducción del flujo mens-trual y control de la dismenorrea primaria y secundaria, en el caso de pacientes con diagnóstico de endometriosis. Se ha visto que incluso podría reducir el riesgo del cáncer endometrial.
Tabla 6-5.Clasificación de dispositivos intrauterinos No medicados
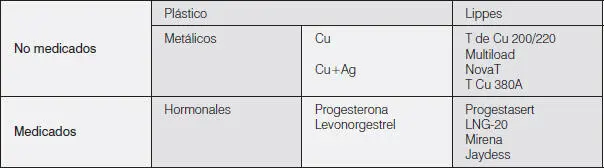
Su mayor desventaja está relacionada con los costos del dispositivo y de la inserción, con las molestias de su instalación y con el desarrollo de goteo intermenstrual e hiperandrogenismo clínico y aumento de peso en algunas usuarias.
• Jaydess.Es un dispositivo intrauterino medicado que se diferencia del dispositivo Mirena porque mide 30 mm de largo, contiene menor dosis de levonogestrel (13,5 mg) y funciona durante un período de 3 años.
Efectividad de los dispositivos intrauterinos
Índice de Pearl de 1 a 3 embarazos por 100 años mujer.
Complicaciones inmediatas:
• Dolor
• Sangrado
• Perforación uterina
Complicaciones tardías:
• Sangrado.Para los dispositivos intrauterinos con cobre esta es una causa de discontinuación entre 5% y 15% de las usuarias en el primer año de uso, y superando este período los niveles de ferritina bajan, sugiriendo una depleción de los depósitos de fierro. Se puede atenuar el sangrado asociando antiinflamatorios no esteroidales los primeros días de la menstruación. Los dispositivos intrauterinos medicados con hormona son la alternativa como se explicó antes.
• Embarazo de alto riesgo:
– Aborto espontáneo séptico. La tasa de aborto espontáneo séptico en una usuaria de dispositivo intrauterino y embarazo normotópico es de aproximado 50%. En caso de estar los testigos visibles es imperioso retirarlo sin trauma, ya que eso disminuye la tasa de pérdida de 50% a 30% o incluso a la tasa habitual.
– Embarazo viable. En caso de continuar el embarazo, a pesar de la escasa estadística, la incidencia de prematurez es de 2 a 4 veces mayor respecto al grupo en que se logra remover los dispositivos intrauterinos.
• Expulsión.El 5% aproximado de los pacientes con TCu-380 lo expulsan en el primer año de uso, similar a lo observado en población adulta, tanto nuligestas como multíparas. Tampoco hay evidencia que su inserción sea más difícil en la población adolescente o nuligesta. Y la OMS lo indica en categoría 2 para nuliparas.
Controversias:
• Infecciones.Se dice que las usuarias de dispositivo intrauterino tienen mayor riesgo de desarrollar una enfermedad pélvica inflamatoria (EPI), pero su riesgo observado está presente solo en los primeros 20 días postinserción y luego desciende. Además, se ha demostrado que el dispositivo intrauterino no es la causa de la inflamación pélvica, sino la contaminación bacteriana del cérvix.
• Embarazo ectópico.El estado actual de la evidencia es el siguiente:
– El uso actual del dispositivo intrauterino ofrece alguna protección contra el embarazo ectópico. El estudio multinacional de la Organización Mundial de la Salud concluye que las usuarias de dispositivo intrauterino tienen 50% menos probabilidad de tener un embarazo ectópico comparada con las que no tienen contracepción.
– El uso previo del dispositivo intrauterino no aumenta el riesgo de embarazo ectópico.
– Cuando una usuaria de dispositivo intrauterino se embaraza, el embarazo es más probable que sea ectópico.
Contraindicaciones:
• Embarazo
• Enfermedad pélvica inflamatoria actual
• Cervicitis purulenta, test de Chlamydia o gonorrea positiva
• Cáncer de mama para los dispositivos intrauterinos medicados
• Algunas malformaciones uterinas, incompatibles con la inserción del dispositivo intrauterino
ANTICONCEPCIÓN DE EMERGENCIA
No existe contraindicación en su uso.
Alternativas:
• Levonogestrel 1,5 mg por una vez o 0,75 mg cada 12 horas, hasta 120 horas postcoital
• Método Yuzpe 100 μ g EE cada 12 horas por 2 veces
• Inserción del dispositivo intrauterino (ponerlo los primeros 7 días tiene 100% de eficacia)
• Acetato de ulipristal (modulador selectivo de los receptores de progesterona), 30 mg por una vez
• Meloxicam, 30 mg una vez al día por 5 días
EFECTOS METABÓLICOS DE LA ANTICONCEPCIÓN HORMONAL
Sistema de coagulación-anticoagulación y fibrinolisis
La sangre mantiene sus características físicas gracias a un delicado mecanismo en que se equilibran las moléculas con funciones diversas y antagónicas. El fin del sistema de coagulación es producir trombina, que transforma el fibrinógeno junto a las plaquetas en un coágulo de fibrina, considerando que el sistema arterial es diferente del venoso. El sistema venoso es de flujo lento, con un alto nivel de fibrinógeno y bajos niveles de plaquetas. La trombina se produce cuando la protrombina es activada por el factor Xa, V, fosfolípidos y calcio. El sistema de anticoagulación está determinado por la antitrombina III, que es un inhibidor del factor IXa, Xa y XIa. Los otros anticoagulantes naturales son la proteína C y S (vitamina K dependientes), que inhiben la cascada de la coagulación a nivel del factor V y VIII. La fibrinolisis está determinada por la liberación endotelial del factor activador del plasminógeno, que transforma el plasminógeno en plasmina que se une al coágulo de fibrina lisándolo.
Así, las características hemostáticas de la sangre se mantienen por la presencia adecuada de los diferentes sistemas, equilibrio que se puede perder por la disminución o exceso de moléculas de los diversos sistemas, ya sea por razones hereditarias o adquiridas. La administración de estrógenos en altas dosis causa un incremento en los factores de la coagulación como el V, VIII, X y fibrinógeno, y las progestinas también los alteran en un grado que aún se debe determinar su significancia clínica. En los anticonceptivos combinados con 20 a 30 μ g de etinilestradiol no hay diferencia de factores procoagulantes y fibrinolíticos. Todos estas variables, más la adecuada anamnesis, lo complejo del sistema de coagulación-anticoagulación y fibrinolisis, deben considerarse en la toma de decisiones clínicas y en los estudios epidemiológicos.
Cardiovascular
• Hipertensión arterial.El mecanismo que está involucrado es el sistema reninaangiotensina-aldosterona, y una vez que se establece, los cambios demoran entre 3 y 6 meses en revertirse una vez suspendido el combinado hormonal.
• Trombosis arterial.El sistema arterial, a diferencia del venoso, es de flujo alto, con bajo fibrinógeno y plaquetas altas, importante antecedente para explicar su diferencia fisiopatológica con el sistema venoso. La asociación de la anticoncepción hormonal y la hipertensión arterial aumenta el riesgo de la trombosis arterial. Sin duda que los efectos predisponentes más importantes son el tabaco, la hipertensión arterial y la edad. Las combinaciones con menos de 50 μ g de etinilestradiol no aumentan el riesgo de infarto al miocardio o accidente vascular cerebral en mujeres sanas no fumadoras, independientes de la edad.
Читать дальше













