Термин «стеатогепатит» употребляется для описания гетерогенной группы патологических изменений печени, характеризующихся воспалительной инфильтрацией на фоне жировой дистрофии гепатоцитов. Основным этиопатогенетическим фактором развития жирового гепатоза и стеатогепатита остается алкоголь, роль которого прослеживается у 65% пациентов. Однако в 1980 г. J. Ludwig описал изменения печени, аналогичные картине алкогольного гепатита, у лиц, не употреблявших алкоголь в гепатотоксических дозах (>40 г абсолютного этанола в сутки). Со второй половины 90–х годов минувшего столетия неалкогольный стеатогепатит (НАСГ) – диагноз, прочно занявший место в ряду основных причин поражения печени и существенно уменьшивший количество «криптогенных» гепатитов.
Установлено, что частота выявления НАСГ при гистологическом исследовании печени в странах Западной Европы и США составляет 7–9%. Обследование больших групп больных криптогенным циррозом печени, включавшее оценку сопутствующих заболеваний и факторов риска, позволило выдвинуть предположение, что в 60–80% случаев цирроз неясной этиологии формируется в исходе нераспознанного НАСГ. В США 2–3% от общего числа трансплантаций печени выполняется у больных НАСГ на стадии декомпенсированного цирроза.
НАСГ традиционно подразделяется на первичный и вторичный.
В основе первичного НАСГ лежат следующие причины.
■ Ожирение, в особенности висцеральное, риск развития которого повышается с возрастом. У 75% пациентов с НАСГ индекс массы тела (ИМТ) повышен на 10–40% по сравнению с нормой. Ожирение (ИМТ >30 кг/м 2) в 95–100% случаев ассоциировано с развитием стеатоза печени и в 20–47% – с НАСГ.
■ Сахарный диабет II типа или нарушение толерантности к глюкозе сочетается у 60% больных с жировой дистрофией, у 15% – с НАСГ. Тяжесть поражения печени имеет связь с тяжестью нарушения обмена глюкозы.
■ Гиперлипидемия выявляется у 20–80% больных НАСГ. Весьма характерно, что с гипертриглицеридемией НАСГ сочетается чаще, чем с гиперхолестеринемией.
Список этиологических факторов вторичного НАСГ достаточно обширен, хотя по отдельности каждый из них наблюдается относительно редко. К числу этих факторов относятся:
• Лекарственные препараты: глюкокортикоиды, амиодарон, эстрогены, тамоксифен, тетрациклин, нестероидные противовоспалительные средства и др.
• Синдром мальабсорбции (как следствие наложения илеоеюнального анастомоза, расширенной резекции тонкой кишки, гастропластики по поводу ожирения и т. д.)
• Быстрое похудание.
• Длительное парентеральное питание.
• Синдром избыточного бактериального обсеменения тонкой кишки.
• Абеталипопротеинемия.
• Липодистрофия конечностей.
• Болезнь Вебера–Крисчена.
• Болезнь Вильсона–Коновалова.
Развитие стеатогепатита представляет собой двухэтапный процесс, начинающийся с развития жировой дистрофии гепатоцитов, к которой на определенной стадии присоединяется воспаление. Стеатоз печени и НАСГ в англоязычной литературе часто обозначаются групповым термином « неалкогольная жировая болезнь печени».
Накопление жира в клетках печени может быть следствием:
■ повышения поступления свободных жирных кислот (СЖК) в печень
■ снижения скорости β–окисления СЖК в митохондриях
■ избыточного синтеза СЖК
■ снижения синтеза или секреции липопротеинов очень низкой плотности (ЛПОНП).
Основные пути метаболизма жира в гепатоцитах представлены на схеме (рис. 1).
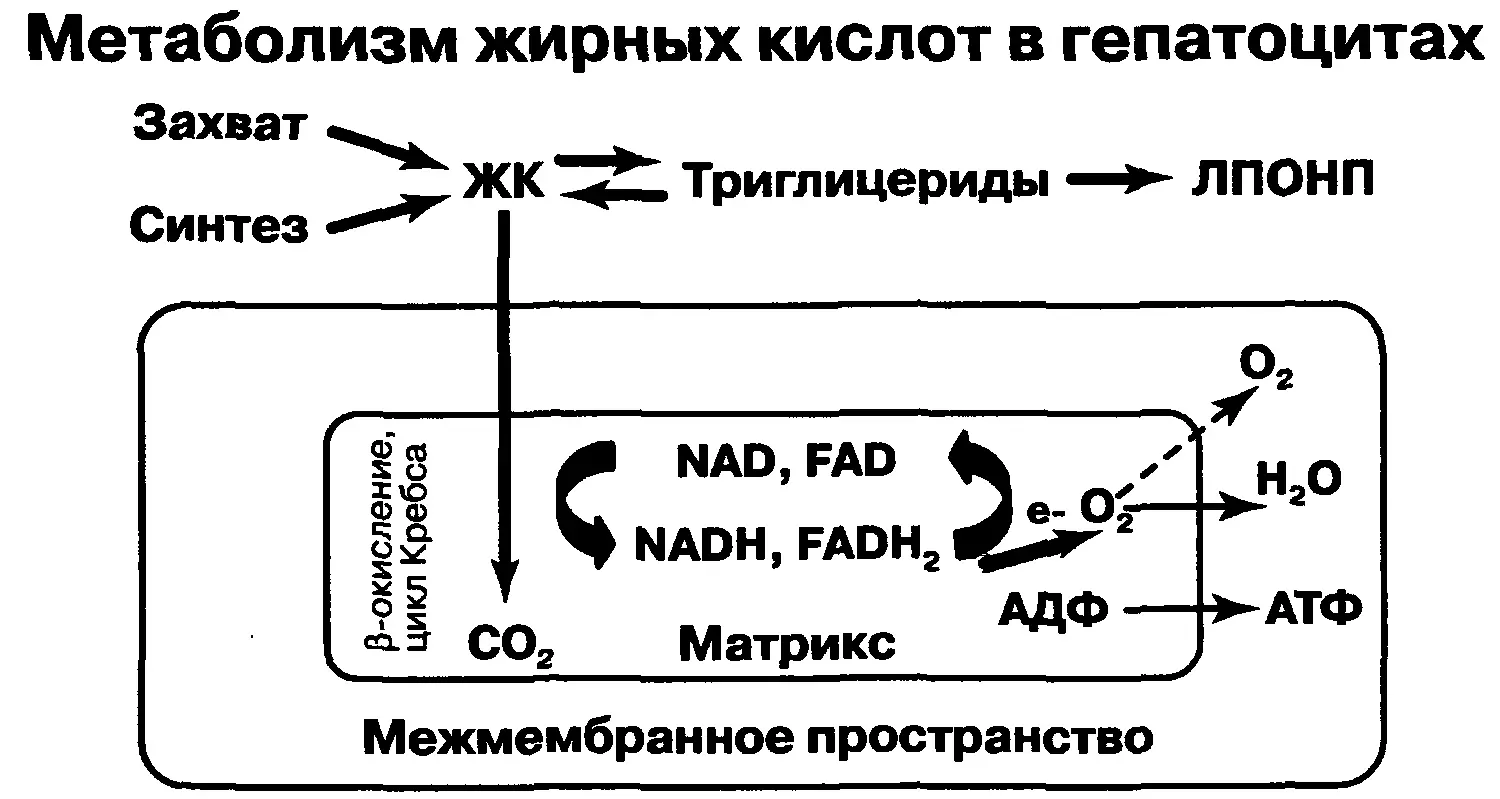
Рис. 1. Свободные жирные кислоты (СЖК), поступающие из кишечника или синтезируемые в печени de novo, могут эстерифицироваться с образованием триглицеридов, которые затем включаются в липопротеины очень низкой плотности. Насть СЖК транспортируется в митохондрии, где подвергается β–окислению и последующему окислению в цикле Кребса. Вследствие этого образуются восстановленные коферменты NAD и FAD, участвующие в переносе электронов на цитохромы митохондриальной дыхательной цепи. В результате функционирования последней происходит фосфорилирование ДЦФ с образованием АТФ. Вместе с тем часть электронов может участвовать в синтезе реактивных форм кислорода, чему способствуют вещества, разобщающие окисление и фосфорилирование.
Читать дальше





![Владимир Бондаренко - Ивашкина помощь [Сказки]](/books/401983/vladimir-bondarenko-ivashkina-pomoch-skazki-thumb.webp)





