Кардиогенный шок – наиболее тяжелая форма острой СН. Термином «кардиогенный шок» обозначают состояние тканевой гипоперфузии, обусловленное снижением сердечного выброса, которое сохраняется после коррекции преднагрузки. К кардиогенному шоку не относят случаи синдрома низкого сердечного выброса, связанного с гиповолемией, вазовагальными реакциями, электролитными нарушениями, побочными эффектами лекарственной терапии, тахи- и брадиаритмиями.
Выраженное снижение сердечного выброса у больных ИМ может быть обусловлено не только падением сократимости миокарда, но и другими причинами: гиповолемией (в связи с рефлекторной сосудистой реакцией на боль), брадикардией (например, вследствие полной атриовентрикулярной блокады), резким увеличением ЧСС (при желудочковой тахикардии или тахисистолической форме фибрилляции предсердий). В связи с этим на практике диагноз кардиогенного шока нередко устанавливается методом исключения, когда симптомы не исчезают после устранения гиповолемии и нормализации ритма сердца. У больных с обширными ИМ, охватывающими 40 – 50 % массы левого желудочка, снижение сердечного выброса может иметь смешанный генез.
Схема патогенеза кардиогенного шока при ИМ представлена на рис. 1.14.
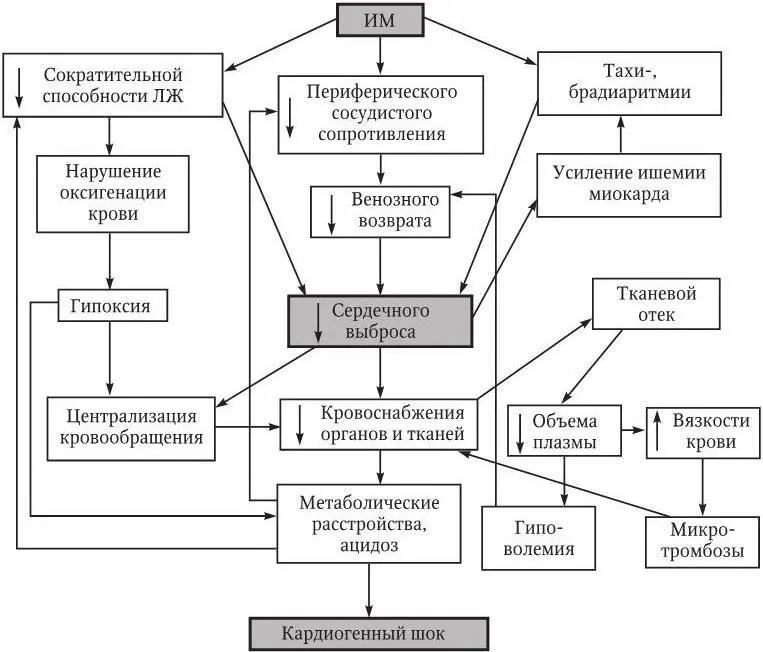
Рис. 1.14. Патогенез кардиогенного шока при инфаркте миокарда
Резкое снижение сердечного выброса вызывает спазм периферических сосудов. Централизация кровообращения позволяет в течение некоторого времени сохранить на адекватном уровне кровоснабжение жизненно важных органов. Однако при этом развивается гипоперфузия периферических органов и тканей. Расстройства микроциркуляции усугубляются в связи с повышением вязкости крови, усилением агрегации форменных элементов крови, образованием множественных микротромбов и развитием тканевого отека. Вследствие этого возникают метаболические расстройства, прогрессированию которых способствует ухудшение оксигенации крови, обусловленное уменьшением легочного кровотока и образованием артериовенозных шунтов в малом круге кровообращения. Тканевая гипоксия вызывает дилатацию артериол и усиление депонирования крови на периферии. Возникающее вследствие этого уменьшение венозного возврата ведет к дальнейшему снижению сердечного выброса. Нарушение кровоснабжения жизненно важных органов приводит к функциональным расстройствам: снижается клубочковая фильтрация, развивается дисциркуляторная энцефалопатия и печеночная недостаточность. Падение диастолического АД приводит к уменьшению коронарной перфузии, что создает предпосылки для расширения зон некроза и ишемии миокарда, возникновения нарушений ритма и проводимости. В условиях нарастающего метаболического ацидоза происходит дальнейшее угнетение пропульсивной способности сердца.
Острая сосудистая недостаточность, связанная при ИМ с выраженным болевым синдромом, часто сочетается с синусовой брадикардией. Сосудистый коллапс может привести к тканевой гипоксии и нарушению перфузии жизненно важных органов, однако в большинстве случаев он не сопровождается генерализованными расстройствами микроциркуляции и развитием полиорганной недостаточности, характерными для кардиогенного шока. Гемодинамически значимые нарушения ритма и проводимости в случае их своевременного и эффективного лечения также не приводят к выраженным расстройствам микроциркуляции. Устранение аритмии, как правило, сопровождается нормализацией АД. В отличие от гипотензии аритмического генеза при кардиогенном шоке, сочетающемся с тяжелыми нарушениями ритма и проводимости, восстановление синусового ритма с нормальной ЧСС не обеспечивает нормализации гемодинамики, так как основная причина циркуляторных расстройств состоит в критическом уменьшении массы эффективно сокращающегося миокарда.
Развитие кардиогенного шока сопровождается нарастающей слабостью и адинамичностью больного, черты лица заостряются, кожные покровы приобретают бледно-цианотичную окраску, усиливается потоотделение. При развернутой клинической картине выявляются признаки резкого ухудшения периферического кровообращения: холодные, влажные кисти и стопы, мраморноцианотичный цвет кожи дистальных отделов конечностей. Пульс на лучевых артериях нитевидный или не прощупывается, часто аритмичный. Систолическое АД, как правило, падает ниже 80 мм рт. ст. Однако у больных, страдающих ГБ, кардиогенный шок может развиваться при уровне АД, превышающем 90 и даже 100 мм рт. ст. В то же время у лиц с исходной гипотензией снижение систолического АД до 80 мм рт. ст. может не сопровождаться клинической картиной шока. Более надежным диагностическим признаком кардиогенного шока является уменьшение пульсового давления до 20 мм рт. ст. При аускультации определяются глухие тоны сердца, протодиастолический галоп и нередко застойные хрипы в задненижних отделах легких. К характерным признакам кардиогенного шока относится олигоурия (снижение диуреза до 20 мл/ч) или анурия. Шок всегда сопровождается сдвигом кислотно-щелочного состояния в сторону ацидоза и часто изменениями биохимических показателей, характеризующих функцию печени, почек, поджелудочной железы, которая нарушается в связи с ухудшением кровоснабжения внутренних органов.
Читать дальше












