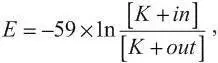
где –59 – коэффициент, отражающий заряд и валентность иона; в числителе дроби – концентрация ионов внутри клетки; в знаменателе – снаружи. Рассчитанная таким образом величина калиевого равновесного потенциала составляет около –85…–90 мВ.
Измерения, выполненные с помощью микроэлектродной техники, показали, что величина мембранного потенциала покоя сократительных кардиомиоцитов составляет около – 90 мВ, то есть практически полностью соответствует таковой, рассчитанной по уравнению Нернста. Следовательно, во время диастолы именно выходящий калиевый ток (I K+ 1) и является определяющим в формировании мембранного потенциала покоя сократительных кардиомиоцитов.
В формировании мембранного потенциала покоя клеток является значимым и ионный ток, создаваемый К +/Nа +насосом. При работе последнего обмен ионов не эквивалентен (на каждые 2 иона К +, введенных в клетку, переносится наружу 3 иона Na +). В результате на мембране возникает дополнительный выходящий из клетки ток положительно заряженных ионов натрия – «насосный ток», который увеличивает отрицательный внутриклеточный заряд примерно на –10 мВ. Активность К +/Nа +АТФ-азы и величина насосного тока зависят от изменений концентрации ионов, усиливаясь при увеличении внеклеточной концентрации ионов К +и внутриклеточной концентрации ионов Na +. Следовательно, при увеличении внеклеточной концентрации калия будет усиливаться активный перенос калия внутрь клетки, в результате чего концентрация калия внутри клетки будет возрастать. В соответствии с уравнением Нернста, отрицательный мембранный потенциал покоя в этих условиях увеличится (гиперполяризация мембраны), что может привести к остановке сердца в диастолу. Вот почему в организме человека и теплокровных животных концентрация калия и натрия в плазме крови поддерживается на постоянном уровне (водно-электролитный баланс). При необходимости применения препаратов калия в клинической практике, например в случае желудочковой экстрасистолии, внутривенное введение калийных растворов должно производиться капельно, медленно при контроле изменений электрокардиограммы.
Несколько ионных токов вносят вклад в медленную диастолическую деполяризацию, которая характерна для клеток – водителей сердечного ритма, обладающих автоматией. В клетках синоатриального узла медленную диастолическую деполяризацию опосредуют три ионных тока: входящий ток Na, I f, вызванный гиперполяризацией; входящий Ca 2+-ток, I Ca; и выходящий K +-ток, I K.
В возникновении потенциала действия, или спайка (англ. spike – острие), клеток – водителей ритма основная роль принадлежит входящему току ионов Са 2+, а в сократительных кардиомиоцитах – Nа +. Сила данных токов зависит от степени открытия потенциалзависимых ионных каналов, которая особенно возрастает при достижении мембраной порогового потенциала, или критического уровня деполяризации. Этот уровень в клетках – водителях ритма достигается в результате спонтанной диастолической деполяризации. Поскольку скорость последней в пейсмекерах синоатриального узла выше, чем в кардиомиоцитах атриовентрикулярного соединения и проводящей системы желудочков, то в норме эти клетки возбуждаются не спонтанно, а лишь под влиянием импульсов, поступающих от синоатриального узла. В сократительных кардиомиоцитах в норме спонтанная диастолическая деполяризация отсутствует, и поэтому достижение критического уровня деполяризации возможно только после проведения к ним по проводящей системе импульсов от синусового узла. Однако пусковыми стимулами для возбуждения сократительных кардиомиоцитов могут явиться и внешние электрические импульсы, получаемые от искусственных водителей ритма (кардиостимуляторов), а также механическое раздражение, например сильный удар в область грудины при остановке сердца или же прямой его массаж при вскрытой грудной клетке в условиях клиники.
При достижении мембраной кардиомиоцитов критического уровня деполяризации количество открытых ионных каналов резко возрастает, мембрана еще более деполяризуется, что приводит к еще большему открытию ионных каналов. Иными словами, возникает положительная обратная связь: «деполяризация → открытие ионных каналов → усиление входящего тока → возрастание деполяризации». В результате возникает лавинообразный, самоподдерживаемый процесс усиления входящего тока положительно заряженных ионов в клетку. Этот ток не только уменьшает отрицательный заряд мембраны, но и перезаряжает ее до положительных значений, то есть вызывает реверсию потенциала, или овершут (англ. overshoot – перелет). Однако на этом фоне каналы входящего тока натрия и кальция начинают закрываться, и его сила уменьшается, тогда как выходящий ток (ионов калия), напротив, усиливается. В результате положительная величина мембранного потенциала уменьшается до нуля, и в дальнейшем вновь происходит перезарядка мембраны клетки до отрицательных значений, то есть мембранный потенциал возвращается к диастолическому уровню. Таким образом, взаимодействие входящего и выходящих ионных токов формирует потенциал действия кардиомиоцитов.
Читать дальше

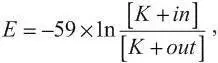





![Валентина Рудакова - Сколько стоит издать букварь [litres самиздат]](/books/437175/valentina-rudakova-skolko-stoit-izdat-bukvar-l-thumb.webp)




