Показанием к трансплантации почки является терминальная хроническая почечная недостаточность как таковая. Трансплантация почки по сравнению с перитонеальным и гемодиализом имеет наилучшие результаты в плане продолжительности жизни (увеличивая ее в 1,5—2 раза по сравнению с другими вариантами заместительной почечной терапии), ее качества. Трансплантация почки является способом выбора у детей, так как развитие ребенка на гемодиализе значительно страдает.
В современных условиях единого взгляда на противопоказания при трансплантации почки нет и перечень противопоказаний к трансплантации может отличаться в разных центрах. Наиболее часто рассматривают следующие противопоказания к трансплантации почки:
– Наличие перекрестной иммунологической реакции с лимфоцитами донора(cross match). Эту реакцию проводят между сывороткой пациента и лимфоцитами донора. Абсолютное противопоказание к трансплантации, наличие реакции сопряжено с крайне высоким риском сверхострого отторжения трансплантата и потери его.
– Злокачественные ноообразования, имеющиеся в настоящее время или с небольшим сроком после радикального лечения. В случае радикального излечения, при большинстве опухолей от завершения такого лечения должно пройти не менее 2 лет. Не выжидают никакого времени после успешного лечения бессимптомных опухолей почки, рака мочевого пузыря in situ, рака шейки матки in situ, базалиомы. Увеличивают период наблюдения до 5 лет после лечения инвазивного рака шейки матки, меланомы, рака молочной железы.
– Активные инфекции. При излеченном туберкулезе необходимо наблюдение за пациентом не менее года. ВИЧ-инфекция является абсолютным противопоказанием к пересадке почки в большинстве трансплантационных центров. Наличие хронических неактивных гепатитов B, C противопоказанием к операции не является.
– Экстраренальные заболевания, находящиеся в стадии декомпенсации, которые могут угрожать в послеоперационом периоде, например, активная язва желудка или декомпенсированная сердечная недостаточность.
– Несоблюдение пациентом медицинских рекомендаций и недисциплинированность (incompliance).В мире около 5—10% потерь пересаженных органов связано с тем, что пациенты не выполняют предписанных врачом назначений, касающихся иммуносупрессивной терапии, режима.
– Изменения личностипри хронических психозах, наркомании и алкоголизме, которые не позволяют пациенту соблюдать предписанный режим
Происхождение почечного трансплантата
Почечный трансплантат может быть получен у живых родственных доноров или доноров-трупов.
Посмертными донорами почки обычно становятся пациенты, погибшие от несовместимых с жизнью поражений головного мозга, возрастом до 60 лет, подходящие реципиенту по группе крови АВО и A, B, Dr аллелям HLA, не имеющие трансмиссивных инфекций, которым констатирована биологическая смерть либо смерть человека на основании диагноза смерти мозга. Для сохранения жизнеспособности донорского органа он отмывается от крови и перфузируется консервирующим раствором. В России для этой цели может быть использован раствор Белзера (UW) или Бреттшнайдера (кустодиол). Консервированный орган хранится в холодильнике/термоконтейнере. Наиболее желательна трансплантация почки в первые сутки после её сохранения, максимальное время хранения 72 часа.
Таблица. Классификация доноров органов
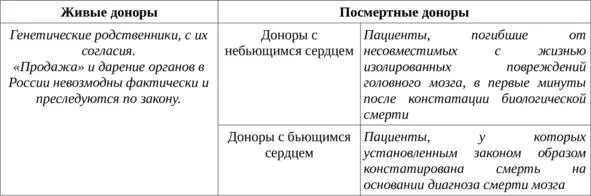
Основными критериями для подбора трансплантата является соответствие групп крови (некоторые центры в США выполняют трансплантацию без учета групповой принадлежности), аллелей HLA (как правило, А, В, Dr), примерное соотвествие веса, возраста и пола донора и реципиента. Доноры не должны быть инфицированы трансмиссивными инфекциями (сифилис, ВИЧ, гепатит В,С).
Наиболее хорошие результаты достигаются при трансплантации почки от живых родственных доноров, однако большинство пациентов с хронической почечной недостаточностью, особенно взрослых, не обладает достаточно молодыми и здоровыми родственниками, способными отдать свой орган без ущерба для здоровья. Посмертное донорство органов – единственная возможность обеспечить трансплантационной помощью основное количество пациентов, нуждающейся в ней.
Читать дальше






![Борис Антонов - 1712 год – новая столица России [Энциклопедически записки] [litres]](/books/398135/boris-antonov-1712-god-novaya-stolica-rossii-enc-thumb.webp)






