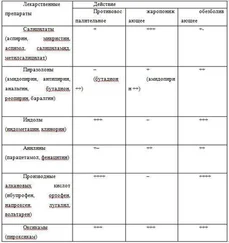
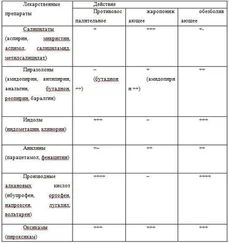
Этиология .
Возбудители – кишечные вирусы, относящиеся к группе пикорнавирусов (семейство Picornaviridae , род Enterovirus ). Существуют 23 серотипа вируса Коксаки А, 6 серотипов Коксаки В, 32 серотипа вирусов ECHO и 5 энтеровирусов человека (энтеровирусы 68–72 типов). Энтеровирус 70 является возбудителем острого геморрагического конъюнктивита. Энтеровирус 72 соответствует вирусу гепатита А.
Все энтеровирусы обладают рядом общих свойств: они имеют небольшие размеры (15–35 нм), содержат РНК, устойчивы к эфиру, 70 %-ному спирту, 5 %-ному лизолу и к замораживанию. Способны к развитию на различных первичных и перевиваемых культурах тканей. Инактивация вирусов происходит при обработке 0,3 %-ным раствором формалина, хлорсодержашими препаратами при концентрации хлора 0,3–0,5 г/л, а также при высушивании, ультрафиолетовом облучении, воздействии высоких температур.
Эпидемиология .
Источник инфекции – только человек (больной или вирусоноситель). Пути передачи: от больных – воздушно-капельный, от носителей – фекально-оральный. Распространенность инфекции повсеместная. Сезонность отмечается в странах с умеренным климатом, причем заболеваемость повышается в конце лета – начале осени. Восприимчивый контингент – преимущественно дети и лица молодого возраста.
Энтеровирусные инфекции могут встречаться как спорадические случаи, локальные вспышки (обычно в детских коллективах), а также в качестве крупных эпидемий, поражающих целые страны.
Патогенез .
Входными воротами для энтеровирусной инфекции служат слизистые оболочки верхних отделов респираторного и пищеварительного тракта. В ряде случаев на месте внедрения энтеровирусов развиваются воспалительные изменения слизистых оболочек (синдром острого респираторного заболевания, фарингиты герпангина). Там происходит первичное размножение возбудителя, а по окончании периода накопления вирусы проникают в кровь (вирусемия) и разносятся ее током по всему организму.
Отмечен выраженный тропизм энтеровирусов к клеткам нервной системы, мышцам и эпителиальным клеткам, что характерно и для клинической картины большинства форм инфекции, и для морфологических изменений в соответствующих тканях. Определенную роль играет и лимфогенное распространение вирусов. Возможно внутриутробное поражение плода при инфицировании беременной женщины. Иммунитет после перенесенного энтеровирусного заболевания (или инаппарантной инфекции) носит характер типоспецифического. Отмечены также перекрестные иммунологические реакции к некоторым энтеровирусам.
Классификация клинических форм энтеровирусной инфекции .
I. Герпангина.
II. Эпидемическая миалгия.
III. Серозный менингит.
IV. Паралитический миелит.
V. Энцефаломиокардит новорожденных.
VI. Энтеровирусный энцефалит.
VII. Энтеровирусный миокардит, перикардит.
VIII. Инфекционная экзантема.
IX. «Малая» болезнь (трехдневная лихорадка, Коксаки– и ЕСНО-лихорадка).
X. Острый энтеровирусный катар верхних дыхательных путей.
XI. Энтеровирусная диарея.
XII. Эпидемический геморрагический конъюнктивит.
Клиническая картина .
Длительность инкубационного периода – от 2 до 10 дней (обычно 3–4 дня). Характерно острое начало любой из разнообразных клинических форм заболевания. Нередко отмечается закономерность развития той или иной формы в зависимости от типа вируса-возбудителя. Ряд форм может вызывать любой тип вируса. Могут наблюдаться и смешанные формы энтеровирусной инфекции.
Герпангина
Возбудителями герпангины могут выступать вирусы Коксаки А (серотипы 2, 3, 4, 6, 7 и 10) и Коксаки В-3. Типично острое начало заболевания с коротким периодом повышения температуры тела до фебрильных цифр при удовлетворительном общем состоянии больных. Длительность лихорадочного периода – 2–5 дней. Больные предъявляют жалобы на умеренные боли в горле или не жалуются на них вообще. При осмотре отмечаются типичные изменения зева: на фоне умеренной гиперемии слизистой оболочки возникают единичные (от 1 до 2) четко отграниченные элементы, которые иногда имеют вид небольших папул (1–2 мм в диаметре). Папулы довольно быстро превращаются в пузырьки (до 5 мм), наполненные прозрачной жидкостью, которые в свою очередь лопаются с дальнейшим поверхностным изъязвлением. Мелкие язвочки покрываются сероватым налетом, их окружает узкий венчик гиперемированной слизистой оболочки. Отдельные язвочки могут сливаться, образуя более обширные дефекты (до 7 мм). Типичные места локализации – на передних дужках, языке, небе, язычке, небных миндалинах. Эпителизация дефекта слизистой оболочки наступает к 4-7-му дню болезни, никаких следов не остается. У 1/3 больных наблюдаются симптомы других форм энтеровирусных заболеваний.
Читать дальше
Конец ознакомительного отрывка
Купить книгу