7. При условии проведения опытным специалистом, данный метод является безопасным и характеризуется высокой раз-решающей способностью, вплоть до различения сосудов 3–4мм в диаметре.
8. Примерно у 1% пациентов, относящихся к группе высокого риска, был установлен диагноз ЭЛА через несколько месяцев после получения нормальных результатов ЛАг. Рентгенография грудной клетки даёт нормальные результаты у большого количества пациентов с ТЭЛА (›95%).
Шок и гипоксия провоцируют нарушения сердечного ритма – мерцание или трепетание предсердий, другая пароксизмальная тахикардия – часто бывают в остром периоде ТЭЛА.
Повышение ЦВД можно заподозрить по состоянию сосудов шеи – снижение рО2 характерно даже для немассивной ТЭЛА.
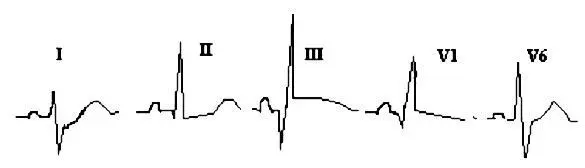
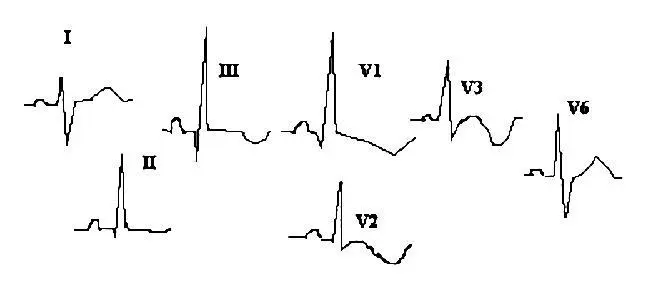
На рисунках показаны 2 варианта изменений ЭКГ, характерных для острого периода ТЭЛА.
Отличием от инфаркта задней стенки является следующее:
1. Конкордантная элевация сегмента ST в III и правых грудных отведениях.
2. Остро возникшая правограмма.
3. Признаки перегрузки правого желудочка – RS в I,V6. QR в III, причем, зубец Q образуется не за счет R, как при инфаркте, и ‹40ms.
4. Последующая динамика с сохранением правограммы, появлением инверсии «Т» в III и правых грудных отведениях.
5. Нередко бывает вариант с внезапным появлением блокады правой ножки п.Гиса. К сожалению, ЭКГ, в частности, не является достоверным методом выявления ТЭЛА.
ЭхоКГ выявляет у таких больных острую перегрузку правых отделов сердца с расширением правого желудочка, легочной артерии, имеет место так называемое «обратное» выпячивание межжелудочковой перегородки в сторону левого желудочка. Появляется трикуспидальная регургитация, возможна регургитация и на клапане легочной артерии. Можно обнаружить эмбол в стволе или главных ветвях легочной артерии. Результаты исследования D-димер теста считается недостаточно чувствительным и специфичным для изменения хода диагностики и терапии. Учитывая множество аспектов ТЭЛА, диагностическая ценность КТ остаётся противоречивой и варьирует от госпиталя к госпиталю
Спиралевидная КТ высокого разрешения в сочетании с применением в/в контраста показывают обещающие результаты и в настоящее время эффективность данного диагностического метода находится в стадии изучения.
Стратегически важно при тяжелой тромбоэмболии произвести (если это возможно) ангиопульмонографию.
В лечебных учреждениях, имеющих рентгеноперационную, производят этапное исследование и лечение – илеокаваграфию, ангиопульмонографию.
Лечение тромбоэмболии легочной артерии.
Все больные должны быть госпитализированы в реанимационное отделение. Больного выводят из состояния шока. Дают кислород через носовые катетеры. Проводят обезболивание. Для растворения тромба в сосуде проводят тромболитическую терапию. Препараты, лизирующие тромб (стрептокиназа, урокиназа, тканевой активатор плазминогена), вводят внутривенно. Затем назначают гепарин для предупреждения повторного образования тромба. Гепарин вводят в вену 7–10 дней. Потом до 3–6 месяцев проводят профилактическое лечение препаратами, которые препятствуют повышению свертываемости крови (фенилин, синку-мар, варфарин) при обязательном контроле анализа крови на свертываемость. Иногда при закупорке главных ветвей легочной артерии пытаются провести хирургическое удаление тромба. Смертность при этих операциях высокая, однако меньше, чем без оперативного лечения. При повторных ТЭЛА иногда в нижнюю полую вену ставят кава-фильтр. Он препятствует попаданию тромбов в легочные артерии. Примерно половина больных умирает от ТЭЛА, а при своевременном и правильном лечении смертность составляет 2–8%. Тромболизис пытаются проводить селективно, при этом минимизируется воздействие плазмином на венозный тромб, который может фрагментироваться, лизируется эмбол только в легочной артерии.
Основные направления терапии ТЭЛА.
Подозрение на ТЭЛА
1. Антикоагулянтная терапия (гепарин в/в, низкомолекулярный гепарин п/к)
2. Болевой синдром, одышка - Наркотические, ненаркотические анальгетики в/в
3. Гипотензия, правожелудочковая недостаточность - тнфузионная терапия, вазопрессоры в/в
Читать дальше












![Сергей Моисеев - Философия права [Курс лекций]](/books/399513/sergej-moiseev-filosofiya-prava-kurs-lekcij-thumb.webp)

