Кардиосклероз – патология сердечной мышцы, которая характеризуется разрастанием соединительной рубцовой ткани в миокарде, замещением мышечных волокон и деформацией клапанов. Кардиосклероз является частым исходом атеросклероза коронарных сосудов, ишемической болезни сердца, в том числе инфаркта миокарда. Развитие участков кардиосклероза происходит в среднем через 8 недель после инфаркта на месте гибели миокардиальных волокон, что влечет за собой вначале компенсаторную гипертрофию миокарда, затем дилатацию сердца с развитием относительной клапанной недостаточности, систолической (снижением сердечного выброса) и диастоли ческой дисфункции (нарушением расслабления желудочков в фазу наполнения сердца кровью). Эти процессы называются ремоделированием миокарда, они выявляются у больных после инфаркта, ведут к развитию сердечной недостаточности.
По мере того как кардиосклероз прогрессирует, развивается гипертрофия миокарда левого желудочка, затем возникают явления сердечной недостаточности: сердцебиение, одышка, периферические отеки и выпот в полостях сердца, легких, брюшной полости.
Склеротические изменения в синусовом узле ведут к развитию брадикардии, а рубцовые процессы в клапанах, сухожильных волокнах и папиллярных мышцах могут приводить к развитию приобретенных пороков сердца: митрального или аортального стеноза, клапанной недостаточности. Повышается риск повторных тромбозов венечных артерий.
Постинфарктный период сопровождается нарушениями регуляции со стороны гипоталамо-гипофизарной системы, ухудшением углеводного и липидного обменов, а следовательно, прогрессированием коронарного атеросклероза и нарушением метаболизма миокарда. Постинфарктный кардиосклероз обусловливает развитие и утяжеление хронической сердечной недостаточности.
Фитотерапияпостинфарктного кардиосклероза должна быть системной, комплексной, направленной на все патогенетические звенья заболевания. Только такой подход к терапии постинфарктного кардиосклероза способен уменьшить развитие деструктивных изменений миокарда.
Таблица 23. Лекарственные растения при постинфарктном кардиосклерозе
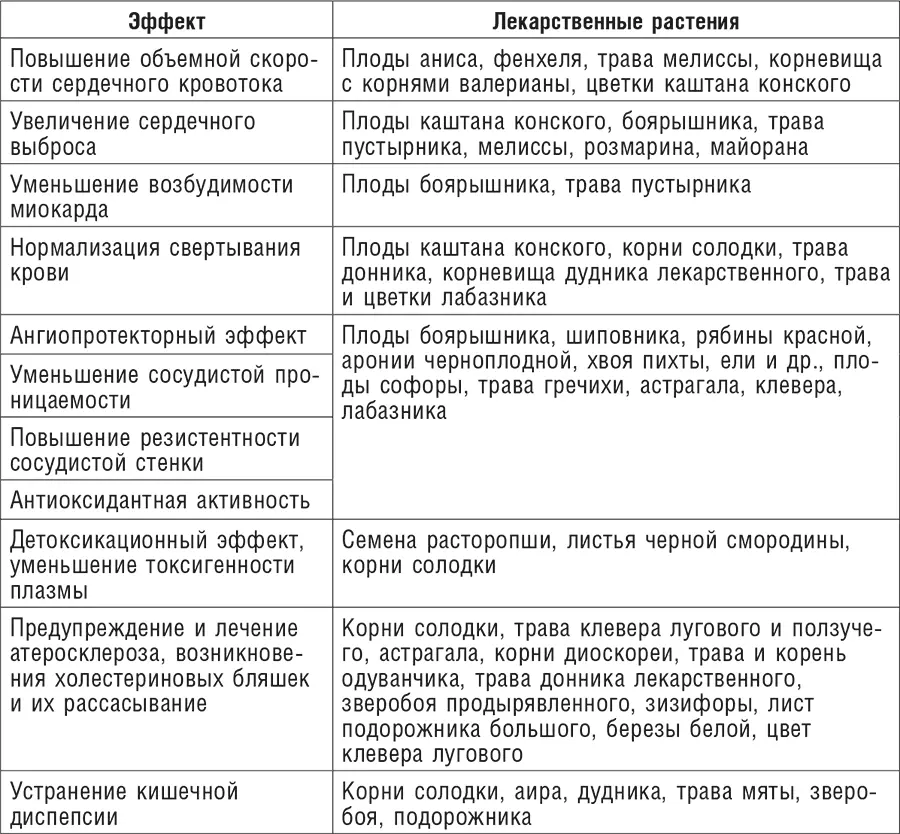
В лечении патологии такого рода необходимо применение как средств, корректирующих свертывание крови, так и ангиопротекторов, оказывающих нормализующее, в том числе венотонизирующее, влияние на сосудистую стенку, уменьшающих повреждение миокарда в результате острой и хронической его ишемии, улучшающих объемный сердечный кровоток, усиливающих сердечные сокращения и снижающих возбудимость миокарда (табл. 23). Нарушение кровообращения в миокарде может быть связано как с венозным застоем в венах сердца, так и со спазмом артерий на фоне атеросклеротического процесса.
У пациентов с постинфарктным кардиосклерозом и хронической сердечной недостаточностью отмечаются выраженная недостаточность как парасимпатического, так и симпатического отделов вегетативной нервной системы, более низкая вариабельность ритма сердца, сдвиг вегетативного баланса в сторону преобладания тонуса симпатической нервной системы и менее сбалансированная реакция ВНС на ортопробу, приводящие к значительным нарушениям кровообращения (Ибатов А.Д., 2004). У пациентов отмечается тахикардия, снижение устойчивости к психоэмоциональному стрессу, аритмия, в частности при переходе в положение стоя, другие нарушения ритма сердца.
В последние годы разработаны мощные антиагреганты (ингибиторы функции тромбоцитов) и антикоагулянты, предназначенные для снижения риска тромбозов при ишемических сердечно-сосудистых заболеваниях. Это связано с учащением патологического тромбообразования при инфаркте миокарда, инсультах и тромбозах периферических сосудов. Появление этих препаратов произвело революцию в кардиологии, существенно снизив риск тромбозов.
К сожалению, антиагреганты и антикоагулянты не устраняют основные триггеры тромбообразования – повреждение сосудистой стенки в результате энергодефицита, не оказывают регулирующего системного влияния на другие звенья патогенеза сердечно-сосудистых заболеваний, нередко негативно воздействуют на органы и системы с развитием тяжелых осложнений, что ограничивает их применение у пациентов с предрасположенностью к деструктивным процессам. Несмотря на то что препараты ацетилсалициловой кислоты признаны «золотым стандартом» антиагрегантной терапии, учитывая статистически значимое уменьшение развития случаев нефатального инфаркта миокарда и мозгового инсульта, а также внезапной смерти на 34 % и других сосудистых осложнений на 22–32 %, по данным ряда авторов, у 30–70 % пациентов, получающих ацетилсалициловую кислоту более 6 недель, развивается гастропатия (гастропатия, связанная с применением нестероидных противовоспалительных препаратов (НПВП), так называемая НПВП-гастропатия) – поражение слизистой оболочки желудка вплоть до язвенного дефекта. Изменения слизистой оболочки гастродуоденальной зоны нередко носят рецидивирующий характер с минимальными субъективными ощущениями или с полным отсутствием клинических проявлений, что часто становится причиной позднего обращения к врачу. Приблизительно в 1 % случаев наблюдается такое грозное осложнение, как кровотечение (ЖКК). Еще более высокая частота развития осложнений отмечена у пациентов старшего возраста.
Читать дальше
Конец ознакомительного отрывка
Купить книгу






![Елена Корсун - Фитотерапия для детей. Травы жизни [litres]](/books/389272/elena-korsun-fitoterapiya-dlya-detej-travy-zhizni-l-thumb.webp)





