Предсердные экстрасистолы лучше устранять антиаритмическими средствами класса 1а (ритмилен по 100–200 мг 3 раза в день, новокаинамид по 250–500 мг 3 раза в день) и 1с (ритмонорм по 150–300 мг 3 раза в сутки, этацизин по 500 мг 3 раза в сутки, аллапинин по 25 мг 3 раза в сутки).
Если при предсердной экстрасистолии в анамнезе были пароксизмы мерцательной аритмии или трепетания предсердий, следует одновременно назначить лекарственные средства, угнетающие АВ-проведение (дигоксин, B-блокаторы, верапамил), для урежения сокращения желудочков в случае пароксизма.
В случаях желудочковой экстрасистолии предпочтение следует отдавать B-блокаторам и антиаритмическим препаратам класса III: амиодарону, кордарону в первоначальной дозе 600 мг в сутки в 3 приема с последующим понижением дозы на 200 мг каждые 5–6 дней и переходом на поддерживающую дозу 200 мг в сутки и соталолу по 80—120 мг 2 раза в сутки.
Для неотложного лечения желудочковых экстрасистол (при инфаркте миокарда) лучше всего применять внутривенное введение лидокаина или тримекаина по 40—120 мг (вначале внутривенно струйно в течение 2–3 мин, а затем капельно со скоростью 1–2 мг в 1 мин).
Если нет эффекта от отдельных препаратов, комбинируется несколько антиаритмических средств. Оправданы и апробированы в клинике следующие сочетания: кордарон, 100–200 мг 2–3 раза в сутки + ритмилен, 100 мг 2–4 раза, или + этацизин, 50 мг 2–3 раза, или + этмозин, 100 мг 2–3 раза; ритмилен, 100 мг 3 раза в сутки + этмозин, 100 мг 3 раза, или + аллапинин, 25 мг 1–2 раза, или + мекситил, 200 мг 2 раза в сутки.
В комплексную терапию экстрасистолий целесообразно включать препараты калия и магния (панангин или аспаркам по 2 таблетки 3 раза после еды).
Пароксизмальные тахикардии представляют собой приступы учащенного сердцебиения, обычно от 140 до 220 в 1 мин, с внезапным началом и окончанием. Приступ может длиться от нескольких секунд до часов и многих суток.
Различается наджелудочковая пароксизмальная тахикардия и желудочковая. К первой относятся предсердная и атриовентрикулярная (АВ) ее формы. Частота сокращений – 200–300 в 1 мин соответствует трепетанию, а более 300 – мерцанию предсердий.
Суправентрикулярные пароксизмальные тахикардии характеризуются правильным ритмом и неизмененным желудочковым комплексом в случае, если отсутствует внитрижелудочковая блокада. По механизму различаются эктопические и реципрокные (возвратные типа re-entry), предсердные и АВ-тахикардии.
Желудочковые пароксизмальные тахикардии, берущие начало в сократительном миокарде желудочков или в волокнах Пуркинье и ножках пучка Гиса, занимают особое место, так как им присуща склонность к переходу в фибрилляцию желудочков и к появлению тяжелых гемодинамических нарушений, включая аритмогенный шок и отек легких.
Причины развития те же, что и при экстрасистолиях. Желудочковая тахикардия иногда может быть следствием аритмогенной правожелудочковой дисплазии и дигиталисной интоксикации.
Клиническая картина
Во время пароксизма больные ощущают частое сердцебиение, нередко начинающееся с резкого толчка за грудиной. Во многих случаях сердцебиение сопровождается одышкой, болью в области сердца или за грудиной, головокружением, слабостью. Артериальное давление несколько снижается, а при симпатоадреналовых кризах повышается. Таким кризам присущи также чувство страха, озноб, учащенное мочеиспускание, нехватка воздуха. Во время приступа больные напуганы, наблюдается двигательное беспокойство. Яремные вены набухшие, пульсируют синхронно артериальному пульсу.
При аускультации обнаруживается выравнивание интенсивности I и II тонов сердца, паузы между тонами становятся одинаковыми («маятниковый ритм»).
Длительно существующая пароксизмальная тахикардия может привести к сердечной недостаточности, как правило, рефрактерной к лекарственной терапии. Особенно быстро сердечная недостаточность развивается при узловых и желудочковых
пароксизмальных тахикардиях из-за нарушения синхронности работы предсердий и желудочков. На фоне приступа нередко выявляются признаки ишемии миокарда (снижение интервала S-T).
Диагностика
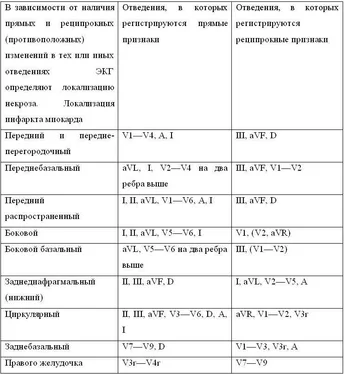
Основной метод – электрокардиография. Информативность увеличивается при использовании чреспищеводной регистрации ЭКГ, позволяющей выявить форму и локализацию предсердного зубца Р. В случаях редких и непродолжительных приступов диагностика улучшается, если применять суточное мониторирование ЭКГ. К электрокардиографическим признакам пароксизма желудочковой тахикардии относятся: расширение комплексов QRS более 0,12—0,14с на фоне тахикардии от 120 до 200 сокращений в 1 мин; следование зубцов Р в более редком синусовом ритме (лучше выявляется на пищеводной ЭКГ); феномен полного и частичного захвата желудочков. При левожелудочковой тахикардии комплексы QRS имеют вид, типичный для блокады правой ножки пучка Гиса, а при правожелудочковой – для блокады левой ножки.
Читать дальше
Конец ознакомительного отрывка
Купить книгу